Dermatite atopica
1. La dermatite atopica: che cos’è?
- La dermatite atopica (o eczema atopico) è un’infiammazione secca e pruriginosa (che provoca prurito) della pelle.
- Si tratta dell’affezione cutanea più frequente nei bambini.
- Non è una malattia infettiva.
- I bambini affetti da questa condizione presentano una pelle sensibile e facilmente irritabile.
2. Perché il mio bambino è affetto da dermatite atopica?
- La dermatite atopica è una malattia ereditaria associata alla presenza di una pelle sensibile.
- La malattia è spesso associata a una storia familiare di eczema, asma o febbre da fieno.
- La condizione è caratterizzata da una carenza di filaggrina, una componente proteica dell’epidermide.
- Esistono diversi fattori esterni che possono aggravare l’eczema.
3. Quali sono le manifestazioni cliniche della dermatite atopica?
- La maggior parte dei pazienti si presenta con eczema (arrossamento, desquamazione e gonfiore) a carico del viso, degli arti e del tronco.
- Le zone di flessione possono essere le aree più gravemente interessate.
- La condizione è spesso molto pruriginosa.
- In seguito a infezione dell’eczema, possono formarsi croste giallastre.
4. Quali sono i fattori aggravanti l’eczema atopico? Come prevenirli?
- I fattori aggravanti comprendono:
- Improvvisi cambiamenti di temperatura ambientale; attività fisica svolta in ambienti caldi e umidi.
- L’abbigliamento sintetico o di lana. I bambini dovrebbero indossare indumenti di cotone.
- Lo stress
- L’uso frequente di saponi e la pratica frequente di bagni o docce con acqua calda. Utilizzare saponi delicati o loro sostituiti come gli emulsionanti. È necessario usare acqua tiepida. Talvolta l’uso di sola acqua è sufficiente. Dopo il bagno o la doccia, la pelle deve essere asciugata tamponandola.
- Il fumo di sigaretta e il fumo in spazi ristretti causano irritazione della pelle. È buona norma vietare il fumo di sigaretta negli ambienti al chiuso.
- I peli di cane e di gatto e i peluche.
- La polvere (acari). Utilizzare materassi idonei.
- Gli alimenti irritanti e la saliva. Evitare il consumo di succhi di frutta acidi (derivati del limone: arance, ecc.) e di verdure acide (succo di pomodoro), che possono determinare l’insorgenza di un eczema attorno alla bocca. Quest’ultimo viene spesso aggravato dal leccamento della zona.
5. L’eczema atopico del mio bambino è destinato a migliorare con l’età?
- La tendenza ad avere una pelle sensibile persiste anche durante l’adolescenza.
- Tuttavia, l’eczema del bambino migliora progressivamente con la crescita.
- In età adulta, alcuni soggetti, anche se in piccolo numero, continuano a manifestare eczemi.
6. Le lesioni dell’eczema atopico sono causate da un’allergia?
- No. Questo tipo di eczema non è causato da un’allergia, ma dal grattamento di lesioni conseguenti alla presenza di una pelle sensibile e irritata.
- I bambini con eczema presentano una pelle ipersensibile che reagisce a molte sostanze che vengono a contatto con la superficie della pelle.
- Anche se molte persone credono che questo eczema sia provocato da un’allergia, si tratta semplicemente di convinzioni che devono ancora essere provate da studi scientifici.
7. I test allergologici possono essere d’aiuto per l’eczema atopico del mio bambino?
- No. I bambini affetti da dermatite atopica presentano spesso reazioni positive a numerosi test, il che ha un significato scarso o nullo ai fini del trattamento.
- Gli esami del sangue per la determinazione della presenza di allergie (RAST) sono generalmente di scarsa utilità nella gestione dell’eczema atopico.
8. Il nuoto è sconsigliabile in presenza di eczema atopico?
- Il nuoto nel mare non presenta controindicazioni nei pazienti con dermatite atopica.
- Nel caso del nuoto in piscina, l’acqua contenente cloro può irritare la pelle.
9. Il trattamento dell’eczema atopico nel vostro bambino. Non esiste un unico trattamento per la gestione della condizione, né quest’ultima può essere curata in modo definitivo. È tuttavia possibile controllare l’eczema stabilendo un semplice piano di trattamento.
- 1) Creme emollienti
Si tratta di prodotti che idratano e ammorbidiscono la pelle, riducendo in tal modo il prurito. Sono prodotti sicuri, che devono essere utilizzati di frequente.
- 2) Crema steroidea
L’uso di steroidi appropriati è sicuro e rappresenta una parte essenziale del trattamento. Il vostro dermatologo saprà consigliarvi la crema adatta da utilizzare.
- 3) Compresse anti-prurito (antistaminici)
Somministrate 1 ora prima di coricarsi, queste compresse permettono al bambino di calmarsi e dormire serenamente.
- 4) Antibiotici
La pelle affetta da eczema attira i batteri. Gli antibiotici permettono di eliminarli e possono contribuire al miglioramento dell’eczema. Il vostro dermatologo saprà indicarvi se è necessario l’uso di antibiotici applicati topicamente o somministrati sotto forma di compresse.
- Inoltre, mantenendo corte le unghie del bambino sarà possibile limitare le lesioni della pelle provocate dal grattamento.
Eczema nummulare
1. Che cos’è l’eczema nummulare?
- Si tratta di un’altra forma di eczema che colpisce bambini e giovani adulti.
- Si manifesta con macchie rosse a forma di moneta, localizzate prevalentemente sulle braccia e sulle gambe.
2. Caratteristiche cliniche dell’eczema nummulare
Esistono due forme di eczema nummulare:
- a) Una forma umida: con essudazione e formazione di croste.
- b) Una forma secca: con arrossamento e lesioni squamose.
- Entrambe le forme sono persistenti e, se non trattate, durano per mesi.
3. Perché è importante riconoscere un eczema nummulare?
- L’eczema nummulare viene spesso confuso con un’infezione fungina il cui trattamento è radicalmente diverso.
4. Trattamento:
- Il trattamento consiste nell’applicazione di uno steroide di classe media associato a una crema emolliente.
- Il vostro dermatologo può eventualmente prescrivere un breve ciclo di antibioticoterapia.
- Il miglioramento clinico delle lesioni è lento ed è necessario attendere con pazienza prima che il risultato sia visibile.
Eczema nummulare
Dermatite da pannolino
1. Che cos’è la dermatite da pannolino?
- Si tratta di un’affezione cutanea dei bambini di età inferiore ai 2 anni.
- Si manifesta con un’infiammazione cutanea conseguente all’irritazione della pelle dovuta al contatto con l’urina e le feci.
- Si può presentare in 4 forme:
- La forma più comune si manifesta tra i 7 e i 12 mesi, quando il volume di urina supera la capacità di assorbimento dei pannolini. La dermatite interessa la superficie convessa dei glutei, le cosce e la vita.
- La seconda forma è rappresentata dalla dermatite perianale. Questa si osserva nei neonati che sono stati affetti da diarrea.
- La terza forma è caratterizzata dalla presenza di ulcere superficiali sparse su tutta la regione a contatto con il pannolino.
- La quarta forma consiste in macchie arrossate confluenti con lesioni satellite. Le lesioni sono localizzate nell’area genitale. Questa forma è provocata da un’infezione secondaria da lievito.
2. Qual è la causa della dermatite da pannolino?
- La dermatite da pannolino consegue al contatto prolungato della pelle con l’urina e le feci.
- L’occlusione ermetica aumenta la penetrazione di queste sostanze alcaline attraverso la pelle.
3. Qual è il trattamento della dermatite da pannolino?
- Consultate il medico curante per un consiglio e, nel dubbio, non trattate.
- La base del trattamento della dermatite da pannolino consiste nel rimuovere l’urina e le feci dalla superficie cutanea e nel mantenere asciutta la pelle della regione a contatto con il pannolino:
- La lubrificazione della pelle con una pomata grassa riduce la gravità della dermatite da pannolino e previene il contatto della pelle con l’urina e le feci.
- Il cambio frequente del pannolino seguito dall’applicazione della pomata limita la macerazione della pelle e previene le recidive.
- Il cambio del pannolino poche ore prima dei periodi di sonno del bambino e la riduzione dell’apporto di liquidi prima dell’addormentamento possono migliorare la situazione.
- Evitare indumenti di gomma o di plastica.
- Le infezioni da lieviti nella regione a contatto con il pannolino richiedono un trattamento con creme antimicotiche. Il vostro medico saprà prescrivervi il trattamento appropriato.
- In caso di grave dermatite da pannolino, il medico potrà prescrivere l’uso per un breve periodo di una crema a base di idrocortisone all’1% da applicare due volte al giorno.
Source of information: here


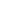

 +41 22 738 18 48
+41 22 738 18 48